Shock Cardiogeno
La chiave di tutto è il tempismo

Può verificarsi ovunque[1]



I pazienti con shock cardiogeno si presentano con un'ampia gamma di patologie che richiedono una terapia mirata per migliorare le variazioni emodinamiche[2]
Sviluppare un piano di trattamento
Identificare
Qualsiasi tentativo di migliorare gli esiti dello Shock Cardiogeno dovrebbe iniziare con la sua identificazione precoce. I modelli di assistenza che contemplano un team multidisciplinare consentono l'identificazione precoce e il trattamento personalizzato dello shock cardiogeno.[3]
Valutare
Sono necessari feedback rapidi e continui che includono l'analisi emodinamica e lo stato del paziente per valutare la risposta alle terapie iniziali.[2]
Intensificare
Quando i pazienti non rispondono ai trattamenti avviati, considerare il livello di supporto successivo e, se necessario, trasferirli in centri altamente specializzati.[4]
L'identificazione è fondamentale
Stadi dello shock cardiogeno [4]
A Rischio: Un paziente con fattori di rischio per shock cardiogeno che attualmente non manifesta segni o sintomi. Ad esempio, infarto miocardico acuto, infarto pregresso, insufficienza cardiaca acuta e/o insufficienza cardiaca acuta cronica.
Inizio: Un paziente con evidenza clinica di relativa ipotensione o tachicardia senza ipoperfusione.
Classic: Un paziente che presenta ipoperfusione e che richiede un intervento oltre al ripristino del volume (inotropi, vasopressori o supporto meccanico). Questi pazienti presentano tipicamente ipotensione.
Deterioramento: un paziente che non risponde agli interventi iniziali. Simile allo Stadio C e in peggioramento.
Extremis: Un paziente supportato da molteplici interventi medici che potrebbe essere soggetto ad arresto cardiaco con relativa rianimazione cardiopolmonare (RCP).
Qualsiasi tentativo di migliorare gli esiti dello shock cardiogeno deve iniziare con l'identificazione precoce. I modelli di assistenza che contemplano un team multidisciplinare consentono l'identificazione precoce e il trattamento personalizzato dello shock cardiogeno (CS).[3]
Avvio precoce
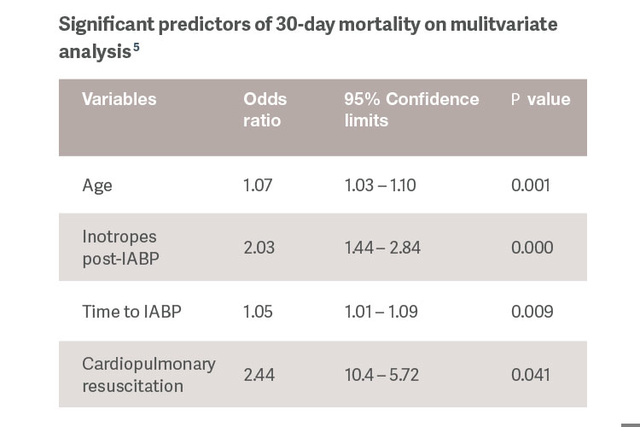
L'analisi retrospettiva indica che l'uso precoce del supporto meccanico al circolo (MCS) è un importante intervento terapeutico. L'uso precoce della contropulsazione intra-aortica è associato a benefici di sopravvivenza, indipendentemente dall'eziologia.[5]
La sopravvivenza a 30 giorni è stata del 76% quando il contropulsatore è stato posizionato entro <1 ora dall'insorgenza dello shock cardiogeno. [5]
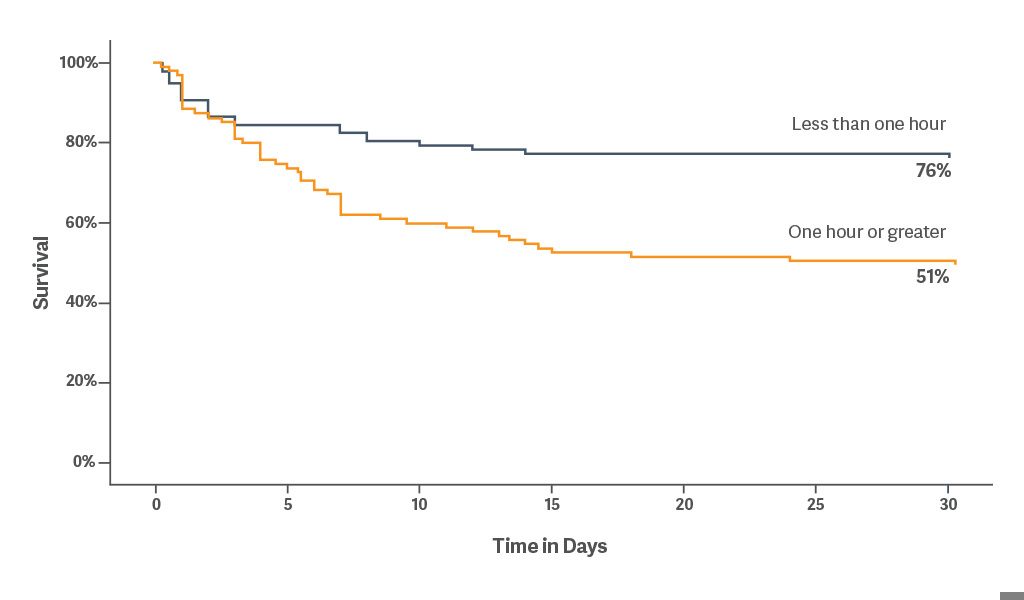
L'avvio precoce del contropulsatore come trattamento primario nello scompenso cardiaco acuto può produrre un beneficio emodinamico. [6]
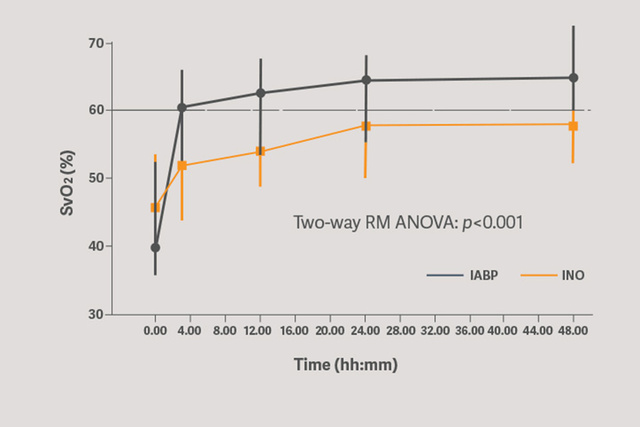
Il supporto circolatorio primario con il catetere per contropulsazione Sensation Plus da 50 cc ha mostrato un incremento significativo della perfusione d'organo valutata da SVO2.[6]
L'avvio immediato del supporto riduce il lavoro cardiaco, diminuendo potenzialmente il consumo di ossigeno da parte del miocardio. La contropulsazione IABP diminuisce il postcarico, il precarico e la dissincronia intraventricolare.[6]
Valutare l'efficacia
Personalizzare l'assistenza in base alle esigenze del paziente e intensificarla secondo le necessità. La valutazione della risposta alla terapia è fondamentale per apportare modifiche al piano terapeutico. [2]
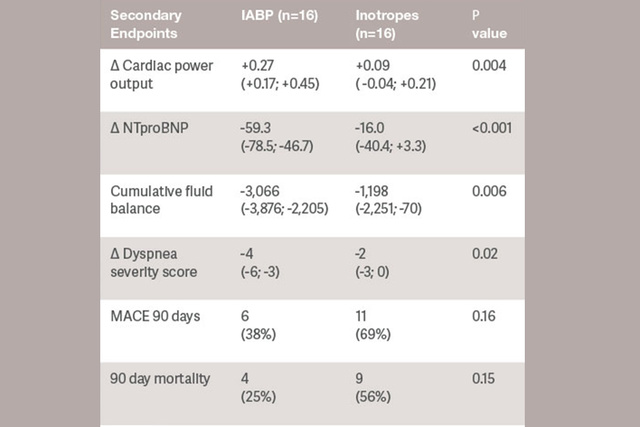
L'identificazione dei fattori predittivi della risposta al supporto con contropulsatore intra-aortico (IABP) ci permetterebbe di personalizzare la terapia e di riservare l'uso di dispositivi meccanici di assistenza (MCS) più potenti per pazienti con stadi più avanzati di shock cardiogeno.[5]
IABP: la prima opzione sicura nei sistemi meccanici di assistenza al circolo
| Articolo | Numero di pazienti | Mortalità | Sanguinamento | Stroke | Complicanze vascolari |
AKI |
| Dhruva 2019[8] | 1680 coppie abbinate da NCDR* |
A favore IAB Differenza assoluta del 10,9% |
A favore IAB Differenza assoluta del 15,4% |
ND | ND | ND |
| Amin 2019[9] | 48.306 Database Premier* |
A favore IAB p < 0,0001 |
A favore IAB p = 0,045 |
A favore IAB p < 0,0001 |
ND | A favore IAB p = 0,052 |
| Wernly 2019[10] | 588 Meta-analisi da 4 RCT** |
Nessuna differenza p = 0,38 |
A favore IAB p = 0,002 |
Nessuna differenza p = 1,00 |
A favore IAB p = 0,01 |
ND |
| Schrage 2011[11] | 237 coppie abbinate da IABP-Shock II** |
Nessuna differenza p = 0,64 |
A favore IAB p < 0,01 |
ND | A favore IAB p = 0,01 |
ND |
*Impella vs. Contropulsatore
**Impella vs. controllo (IABP e/o trattamento medico)
Le complicanze contano
Nessun incremento del sanguinamento con il contropulsatore (IABP)
| Trial | IABP | No IABP |
Valore P |
| CRISP AMI: sanguinamento maggiore[12] | 3,1% | 1,7% | 0,49 |
| CRISP AMI: complicanze vascolari maggiori[12] | 4,3% | 1,1% | 0,09 |
| SHOCK II: sanguinamento moderato[13] | 17,3% | 16..4% | 0,77 |
| SHOCK II: sanguinamento maggiore[13] | 3,3% | 4,4% | 0,51 |
| SHOCK II: complicanze vascolari maggiori[13] | 4,3% | 3,4% | 0,53 |
Arruolamento dello studio: CRISP AMI, n = 337; SHOCK II, n = 600