膈肌监测如何改善机械通气
呼吸支持是 ICU 急救措施之一,但是如果没有达到正确的平衡点,也会造成不良后果。1,2 这时膈肌监测可以发挥作用,因为膈肌监测可以帮助您在整个呼吸治疗过程中做出更明智的治疗决策,以脱离医院死亡率和延长脱机等结果的风险。
膈肌损伤的临床影响
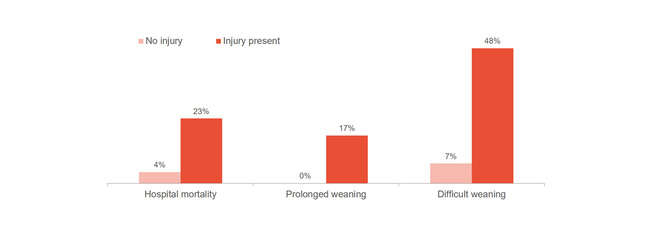
膈肌损伤极有可能导致不良后果,例如脱机困难,脱机时间延长,提高医院死亡率。[1],[2] 和 23-84% 的患者在首次自主呼吸试验中表现出明显的膈肌损伤。[3] 一项研究表明膈肌损伤患者的平均通气时间为 576 小时,而无损伤患者的平均通气时间为 203 小时。[4]
主要原因是患者可能是过度劳累,导致膈肌变厚。[1] 或在治疗初期过度依赖和/或控制通气,导致萎缩。这两种变化都使结果恶化,令临床医生头疼的是目前常用的呼吸机诊断程序无法捕获此信息。
为何目前的呼吸机诊断功能还不够?
呼吸机曲线代表患者的呼吸需求,但其主要功能是显示您对患者提供了什么。这使得呼吸机在患者自主呼吸过程中难以检测到由过度镇静,以及辅助过度或不足造成的不同步。
例如,只有 21% 的临床医生通过漏气现象检测到不同步。[5] 同样,患者在压力支持的触发有可能并不是真实的触发。[5],[6]
最后的结果是无法确定患者的通气量,以及他们在多大程度上有膈肌损伤的风险。
如何监测膈肌
为了保护膈肌,您需要诊断潜在的损害并监测其连续活动。
超声波可通过测量其厚度和厚度随时间的潜在变化来帮助您评估膈肌功能障碍。超声成像的进展使临床医生能够更可行地评估膈肌功能,并在机械通气期间潜在地保护膈肌。[7]
为了通过持续呼吸来监测膈肌功能,需要使用膈肌的电活动信号(Edi)。它是通过特殊设计的鼻饲管来获得的床边诊断工具。电压信号将以波形形式显示在常规曲线的下边,并显示呼吸的存在,消失和形式。
Edi 可以帮助您了解患者如何呼吸,发现不同步现象并评估镇静作用过度或不足对呼吸能力的影响程度。[8],[9]您还可以检测干预后的努力变化,例如,当您改变患者的姿势,让患者服用咖啡因或沙丁胺醇等药物时;重要的是,还可以在给患者脱机期间持续监测。
因此可以说,完整的图像需要结合超声和连续膈肌电活动信号监测(Edi)。
膈肌监测如何保护患者并让脱机变得简单
为了避免呼吸机引起的肺部损伤,您要尝试避免有创通气,不同步,过度辅助和辅助不足、较长时间的镇静作用和无膈肌活动。患者“与呼吸机搏斗”常常会失败,结果往往是镇静增加,通气时间延长,并有可能插管。
膈肌监控可能有助于应对这些挑战。[10],[11],[12]
它可以帮助您了解患者的呼吸努力,您可以看到呼吸机是否及时做出反应 提供适当的支持,因为其具有客观的生理价值来指导您。
在无创治疗中,这可以帮助您调整通气时间和呼吸机的支持,从而可以减少插管的需要。良好的患者-呼吸机互动是成功进行 NIV 的关键因素之一。[13]
连续监测还可以作为监测呼吸的实时指标,让您确定何时需要插管。它甚至可以帮助您优化自主呼吸试验的时间,并使其更成功,更频繁地进行。
膈肌监测如何缩短通气时间
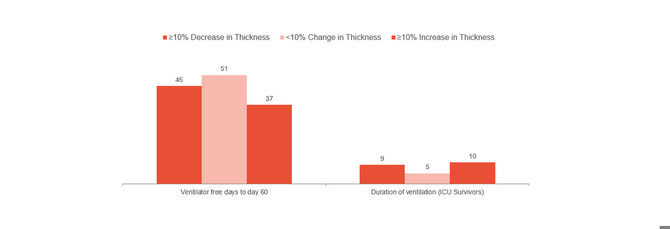
Goligher 指出,膈肌厚度的初期变化是 ICU 逗留时长和其他并发症(例如再次插管,气管切开术,机械通气延长和死亡)的标志。[1]
即表示增厚部分保持在 10-20% 较为适宜。因此,它可以提醒您患者的风险,并帮助您优化治疗。要进一步了解避免膈肌损伤并发症能否预防,需要进行随机临床试验。
与上述情况一致的是伦敦医院的临床经验,表明在监测膈肌活动时机械通气所花费的时间显着减少。[14]
非监测组的机械通气中位数为 12 天,而监测组的中位数为 9 天(103 位患者 493 名患者)。
监测膈肌还可以帮助您发现干扰,例如先天性中枢换气不足综合征和神经损伤。[15],[16]
膈肌监测如何帮助您做出更明智的治疗决策
监测膈肌活动可以为您提供有价值的信息,让您在整个治疗过程中为患者做出更明智的决策。
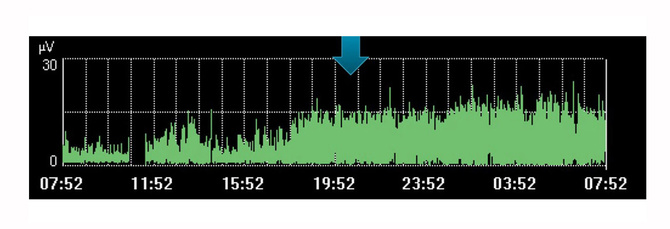
呼吸监测及动态观察
最近的报告表明,用 Edi 进行膈肌监测对监测呼吸活动及患者-呼吸机之间的同步非常有用。[18]
当然,Edi 监测作为单个监测值具有局限性。像其他生理变量一样,随着时间的推移应结合其他测量结果以及治疗方案的变化来综合考虑,这种动态变化可以帮助您确定患者是否朝着理想的方向发展。
例如,上图显示了在医生让患者休息期间,膈肌力量的增加。动态变化表明它没有出现,可通过这段时间内患者的呼吸行为看出。
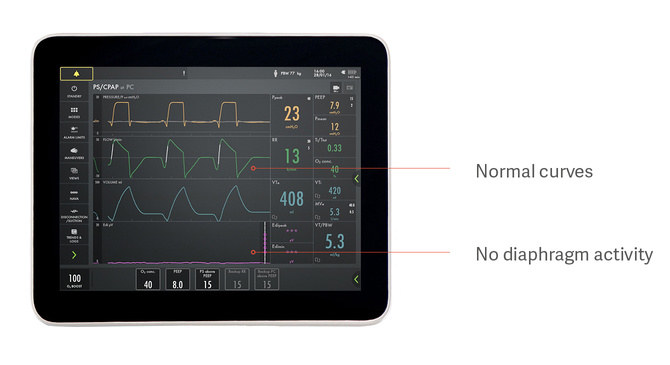
识别辅助过度和不足
为避免患者膈肌损伤,膈肌需要在适当的水平活动。如果没有膈肌监控,这会非常困难。
例如,如上图所示,患者似乎在压力支持下自主呼吸,但实际上根本没有使用膈肌。这是因过度辅助阻碍膈肌发挥作用,导致膈肌损坏的一个示例。压力,流量和容量曲线看起来正常,但是底部的紫色Edi信号没有起伏,表明膈肌没有作功。
当然也有相反的情况。患者呼吸过度,导致膈肌变厚。这实际上可能更容易在患者中观察到,但如果没有呼吸机的客观值,就很难确定。研究表明膈肌功能障碍的存在很常见。[1]
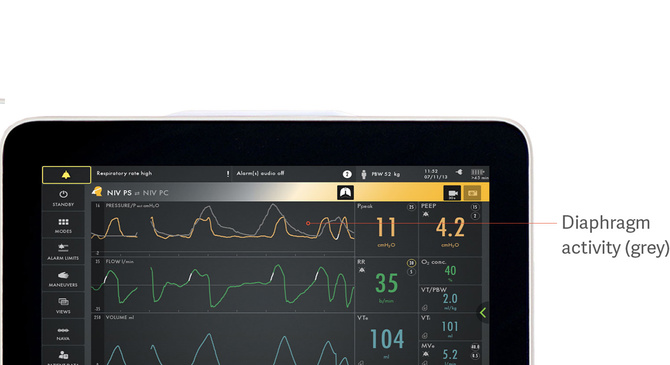
识别患者-呼吸机间的不同步
机械通气期间的不同步与较差的临床结果相关。[18] 在最近的一项研究中,只有 21% 的临床医生通过漏气现象观察到了不同步。[5] 还有更多容易被忽视的不同步情况:无效或过度用力,自主吸气延迟,吸气终止延迟,双触发和自动触发。
该图显示了膈肌的电活动(灰色)如何覆盖压力曲线(黄色),使您可以轻松查看患者要求和呼吸机提供的差异。
确定通气模式
您的目标应该是使患者保持适宜的呼吸状态。[1] 通过连续监视膈肌活动,您可以了解病人的状态(如果有的话)。如果膈肌的活动量很高并且在上升,则可能需要提高支持水平。[19],[20],[21]
如果活动量很低或在减少,则可以降低支持水平。[19] 在更改支持模式之前,还必须监视与通气相关的其他诊断参数,这一点很重要。这方面的研究正在增长。未来,有关膈肌参数的更多知识可能会进一步提高评估。[22]
设定理想的 PEEP
在自主呼吸过程中,没有标准化的方法来设置患者的 PEEP。良好的 PEEP 可以减少肺不张,气道的周期性打开和关闭并保护肺泡。这进而优化了肺部力学并改善了氧合。
对新生儿,用膈肌监测进行 PEEP 滴定可以看到清晰的结果,可使婴儿在两次呼吸之间适当放松,并防止肺泡塌陷。[12]
在成年患者中,Passath 在 PEEP 滴定过程中使用了膈肌和氧气监测,以识别 PEEP 的水平,在此水平下,用很小的力气即可进行潮气呼吸。[23] PEEP 的过度降低导致呼吸功增加了 50% 至 60%,这与氧气的恶化相结合,也提示部分肺衰竭。
优化镇静管理
监测与镇静有关的膈肌活动主要好处是尝试使膈肌尽可能保持活跃。[1]只需监视患者的膈肌活动和对通气的反应,即可找到具有持续膈肌活动的镇静适宜程度。
可能需要进行一些培训才能使镇静作用与可能影响膈肌功能的其他生理学区别开来,但是 Edi 在镇静期间尤其有效,因为您可以不断看到患者呼吸努力的不断变化。
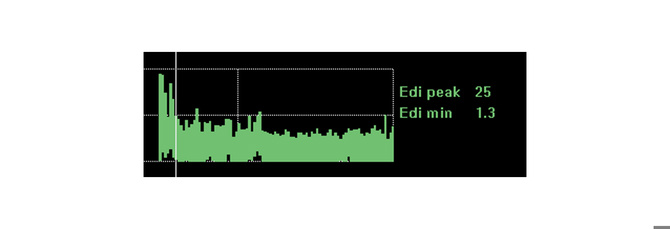
对干预、休息和康复影响的趋向和监控
监测膈肌活动可进一步确保患者可以应对您所做的更改。膈肌活动受到一系列生理变化的影响,例如休息,坐着,走路,咖啡因治疗,甚至康复。
如果患者正在应对这些变化,膈肌活动可能在很大程度上保持不变。临床情况的恶化和呼吸需求增加,很可能会增加膈肌活动,而改善的休息位置会降低产生呼吸所需的膈肌活动。
该图像显示一个患者的连续膈肌活动,他肺炎后因急性呼吸窘迫可能需要插管。但是通过监视膈肌活动,临床医生设法优化了支持模式并扭转了局面。
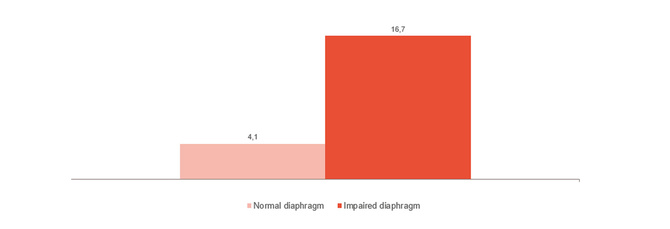
监控并逐步脱机
如图所示,膈肌功能障碍与脱机困难密切相关。[4] 监测膈肌活动可以帮助您判断何时脱机并监测脱机后的进展[24],[25],[26] 从有创通气到无创通气,高流量治疗,以及所有支持模式都已移除。
病人在几分钟之内就能有应对降低支持的能力,并且可以帮助您增加或调整支持水平。可能有必要回到以前的设置,以防止患者复发以及常见并发症的出现。
